Le foie est un organe qui filtre la purification du sang des toxines et participe à la régulation du métabolisme. Un long processus de processus inflammatoires dans un organe d'étiologies différentes conduit souvent au développement de modifications destructrices des structures cellulaires. À la suite de ces changements pathologiques, il existe des signes de cirrhose du foie qui, progressant, entraînent souvent la mort.
Contenu matériel:
Quelle est la cirrhose du foie
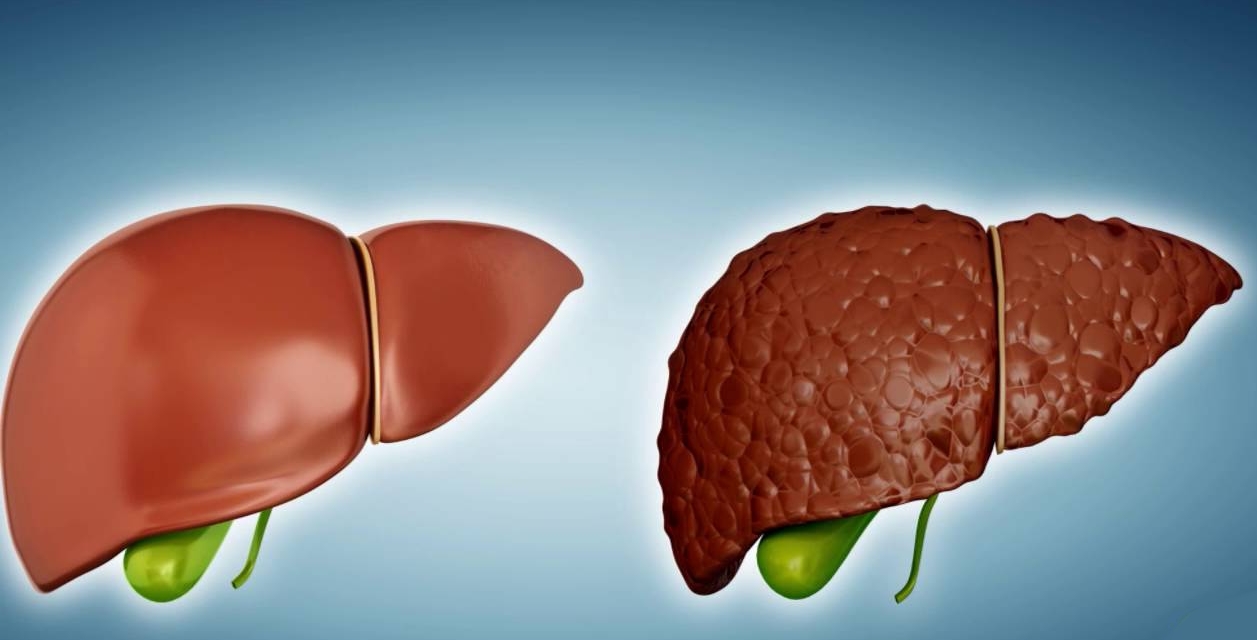
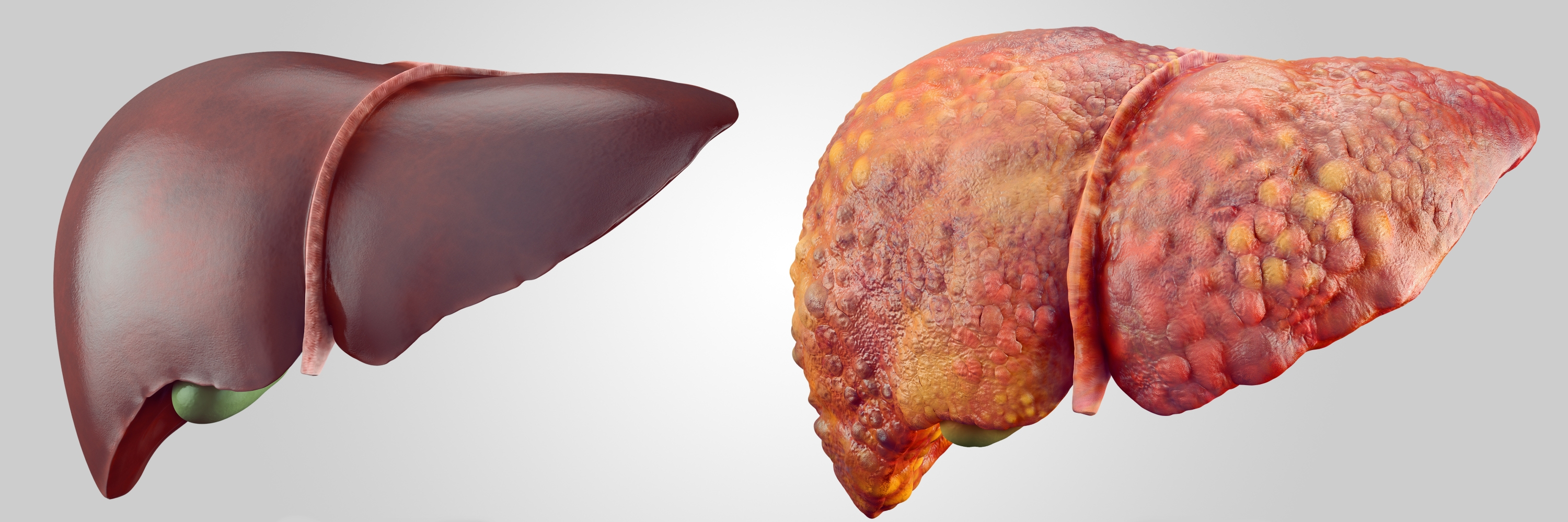
Avec la cirrhose du foie, le parenchyme organique en souffre, c'est-à-dire que sa structure cellulaire est détruite. Ce processus pathologique conduit à une violation du flux sanguin dans le système vasculaire du foie et à la fonction de la sécrétion biliaire.
La progression de la maladie modifie considérablement la structure anatomique de l'organe. Le tissu fibreux y apparaît sous la forme de nœuds de différentes tailles. À la suite de ces processus, le foie acquiert la tubérosité, devient dense et perd la capacité d’assumer sa fonction principale. En règle générale, la cirrhose du foie est une variante compliquée d'un long processus inflammatoire ou une conséquence d'une atteinte des organes par une infection virale.
Stades de la maladie, classification
Avec la cirrhose, des modifications structurelles de l'organe se développent progressivement, passant d'un stade à l'autre avec une augmentation des symptômes cliniques.
En fonction de la gravité des manifestations externes et internes de la maladie, on distingue les étapes suivantes du processus:
- Étape 1 (compensation). Le processus se présente sous la forme de phénomènes inflammatoires et nécrotiques dans le foie. Ils ne sont détectés qu'avec des méthodes d'examen de laboratoire ou instrumentales. Au cours de cette période, des tests hépatiques altérés dans le sens de l'augmentation, des modifications de la structure du foie par ultrasons sont observées. Les manifestations externes de la maladie sont insignifiantes, car les cellules hépatiques saines assument les fonctions de structures endommagées et fonctionnent de manière améliorée. La fatigue et le malaise périodiques conduisent rarement les patients chez le médecin.
- Étape 2 (sous-compensation). Le processus pathologique progresse, manifestant non seulement des changements internes, mais aussi des changements externes. Une clinique plus prononcée apparaît, caractéristique de l'évolution du processus inflammatoire, ainsi qu'un symptôme spécifique en pathologie hépatique. Il s’agit de démangeaisons cutanées avec l’apparence de la couleur jaune du tégument externe et de la sclérotique des yeux. À ce stade de la maladie, les structures cellulaires du foie endommagées sont remplacées par du tissu conjonctif, qui se développe sur une zone significative de l'organe. Le processus irréversible de destruction du foie se poursuit.
- Étape 3 (décompensation). La symptomatologie de la manifestation de la maladie se développe. Dans la plupart des cas, la présence de diverses complications est caractéristique. Il existe un grand danger de dégénérescence de la cirrhose du foie en oncologie. L'état du patient à ce stade du développement de la maladie est qualifié de grave, ce qui conduit souvent à la mort.
- Étape 4 (terminal). Le patient tombe dans le coma. Des changements significatifs dans le sang. Le foie perd presque sa fonction. L'augmentation des intoxications toxiques par les scories provoque un dysfonctionnement du travail de tous les systèmes du corps. En règle générale, un patient meurt sans laisser de coma.
Les premiers signes de cirrhose apparus chez un patient progresseront si aucune assistance n'est fournie pour le traitement de la maladie. Le traitement du processus pathologique peut inhiber sa transition vers la prochaine étape du développement.
Il n’existe pas de classification unifiée des types de cirrhose du foie. Cette maladie est donc considérée de plusieurs manières.
En pratique, ils font souvent attention à l'étiologie, en soulignant les types suivants:
- viral - causé par les virus de l'hépatite B, C et D;
- alcoolique
- auto-immune;
- cholestatique;
- hépatotoxique;
- résultant de troubles métaboliques de nature génétique.
Il y a une division clinique. C'est:
- portique;
- post-nécrotique;
- biliaire;
- mixte.
Selon le degré de compensation:
- scène compensée;
- stade décompensé.
Par activité:
- phase inactive;
- phase active.
Raisons de développement
Les causes de la cirrhose peuvent être très différentes.
Les causes les plus courantes du développement de cette pathologie, diagnostiquées dans 80% des cas, sont:
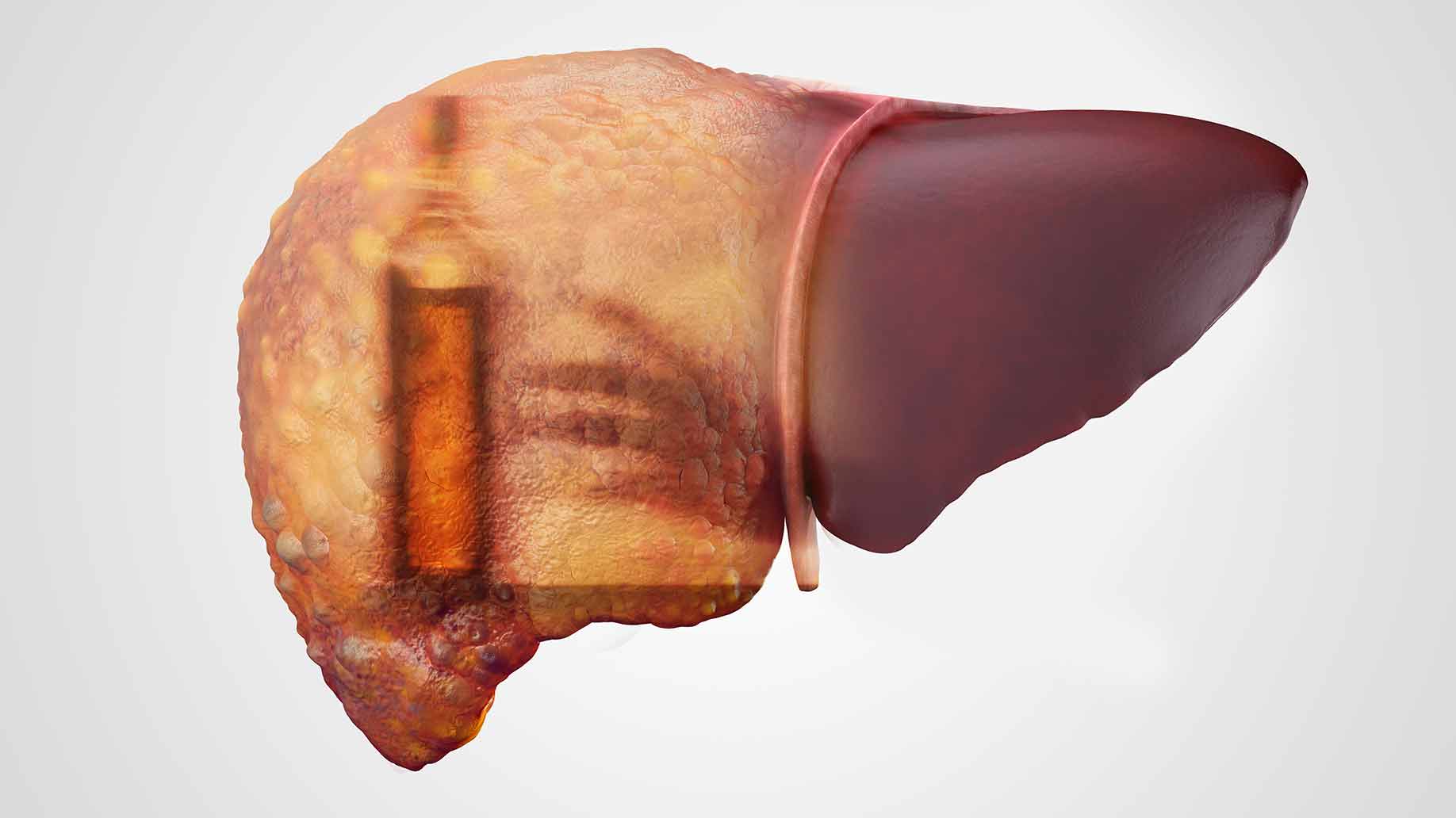
- alcoolisme chronique;
- hépatite virale B, C, D.
En outre, les facteurs provoquants dans le développement de la maladie peuvent être:
- pathologie des voies biliaires sous forme de processus inflammatoires ou en présence de calculs, accompagnée d'une violation de l'écoulement de la bile;
- intoxication chronique avec des médicaments ou des produits chimiques, ce qui a un effet néfaste sur l'organe;
- des poisons d'origine végétale entraînant une dystrophie aiguë accompagnée d'une nécrose du tissu hépatique;
- pathologie cardiovasculaire chronique à long terme, accompagnée de congestion veineuse;
- violation des processus métaboliques dans le corps de nature endocrine, provoquant une dégénérescence graisseuse du foie;
- le développement de la cirrhose biliaire primitive sans cause spéciale chez les femmes ménopausées;
- la survenue de complications après un pontage gastro-intestinal.
Il n’est pas toujours possible d’identifier une cause unique du développement de la maladie. Parfois, la pathologie est provoquée par un ensemble de facteurs.
Les premiers signes de cirrhose chez l'homme
La maladie du foie chez l’homme résulte souvent de l’abus d’alcool. La pénétration systématique d'alcool dans le corps masculin masque les manifestations initiales de la pathologie, qui sont non spécifiques.
Avec la cirrhose du foie, les symptômes chez les hommes aux premiers stades de développement peuvent se manifester dans le tableau clinique suivant:
- capacité réduite de travailler, malaise et fatigue;
- l'apparition d'irritabilité accrue, de sautes d'humeur rapides, de mauvaises conditions de sommeil;
- diminution de l'appétit et du poids corporel;
- phénomènes dyspeptiques du tractus gastro-intestinal;
- lourdeur, douleur et inconfort dans l'hypochondre droit;
- élévation périodique de la température en chiffres sous-fébriles.
Souvent, les hommes qui abusent de l'alcool ne prêtent pas beaucoup d'attention à ces symptômes de la manifestation initiale de la maladie, ce qui explique l'indisposition des symptômes de sevrage. Sans mesures thérapeutiques et dans le contexte de la consommation abusive de boissons alcoolisées, la cirrhose alcoolique progresse, passant à la prochaine étape de son développement.
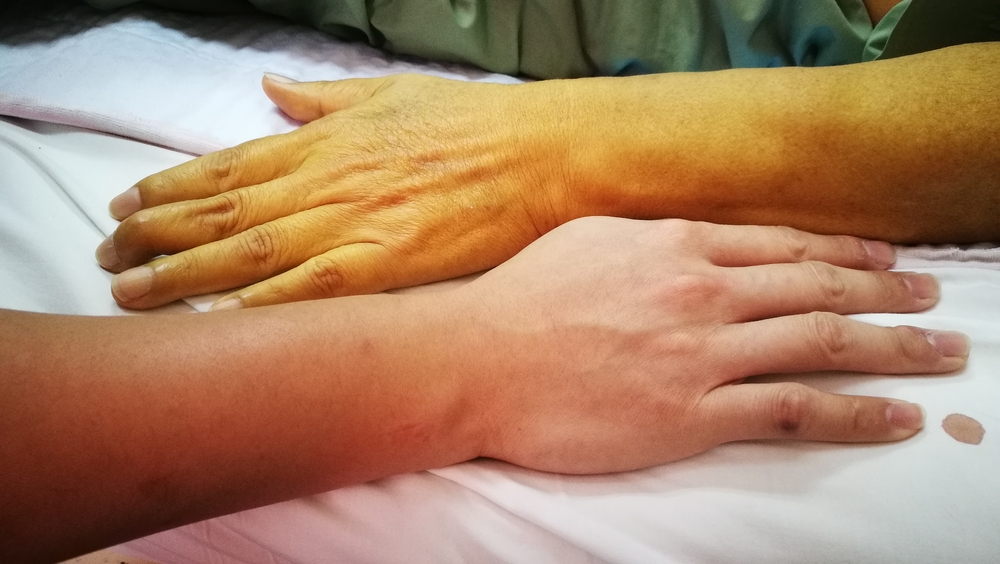
Les manifestations cliniques deviennent plus prononcées et spécifiques. L’apparition d’une jaunisse de la peau et de la sclérotique, un assombrissement de l’urine et une décoloration des matières fécales, la présence d’ascites ne font plus douter du développement de la cirrhose chez l’homme.
Si l’abus d’alcool ne cesse pas, la maladie progresse beaucoup plus rapidement, car des violations flagrantes du fonctionnement de divers systèmes corporels apparaissent. En conséquence, le stade terminal de la cirrhose se produit, aboutissant à une issue fatale.
Symptômes de la maladie chez les femmes
Contrairement aux hommes, chez les femmes, le processus pathologique dans le foie se développe beaucoup moins souvent. Cela peut s'expliquer par la particularité du corps féminin, son origine hormonale et les dysfonctionnements qui surviennent pendant la ménopause. En âge de procréer, l'utilisation fréquente et prolongée de contraceptifs hormonaux peut avoir un effet toxique sur le foie.
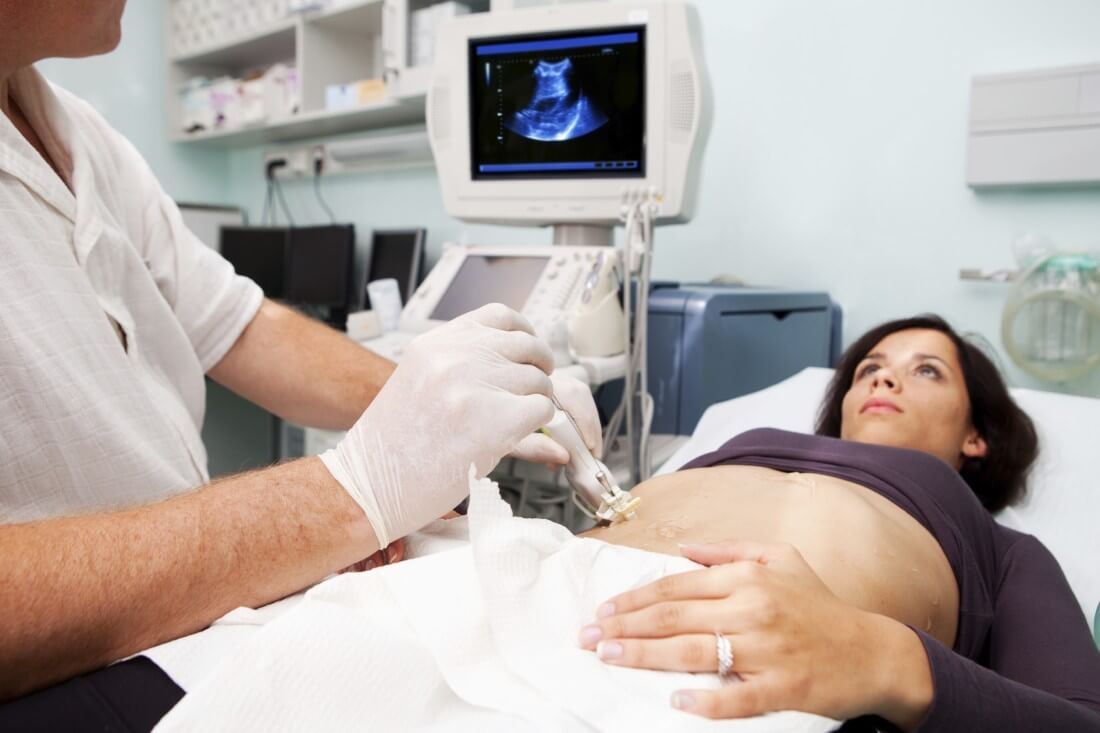
Comme chez les hommes, les premiers signes du processus pathologique chez les femmes ne sont pas spécifiques. Des déviations mineures dans la sphère émotionnelle et l'absence de tout problème de santé ne suscitent pas beaucoup d'inquiétude. Par conséquent, les premiers signes de cirrhose du foie sont souvent détectés par hasard lors de l'examen des organes abdominaux par échographie et lors d'analyses de laboratoire.
Avec une collection plus minutieuse d'anamnèse chez les femmes, les symptômes suivants sont notés:
- fatigue
- irritabilité accompagnée de troubles du sommeil;
- diminution de l'appétit;
- perte de poids;
- faiblesse
- des ballonnements;
- douleur et lourdeur dans la région épigastrique.
À la palpation de l'abdomen, on peut détecter une hypertrophie du foie située le long du bord de l'arc costal.
Si la cirrhose du foie chez les femmes n’est pas diagnostiquée à un stade précoce, la maladie progresse et entre dans la phase suivante du développement avec les manifestations cliniques déjà exprimées de la pathologie, notamment:
- le développement de l'hépatosplénomégalie, c'est-à-dire une augmentation du foie et de la rate;
- l'apparition d'un réseau vasculaire sur le corps sous forme "d'étoiles" et de rougeurs sur la surface interne des paumes;
- coloration ictérique de la peau et de la sclérotique, qui a d'abord un caractère périodique, puis permanent;
- sévérité constante et douleur dans la moitié droite de l'abdomen;
- ascite ou transpiration de liquide dans la cavité abdominale;
- expansion des veines de la paroi abdominale antérieure et de l'œsophage;
- l'apparition de saignements utérins ou de nez.
L'évolution de la cirrhose peut être longue et un traitement actif soutient le stade de compensation, empêchant ainsi le développement ultérieur de la maladie. Mais si une femme commence à présenter un œdème, une ascite se développe, une augmentation de la température ou un saignement est noté, il s'agit d'un symptôme de mauvais pronostic indiquant que la maladie progresse.
Important! L'apparition de légères déviations sous la forme d'une fatigue accrue, d'une douleur périodique dans l'hypochondre droit, en particulier après avoir mangé des aliments gras ou frits, nécessite un examen obligatoire pour exclure le développement de la cirrhose.
Diagnostics
Le diagnostic de la cirrhose, en particulier au début de son développement, joue un rôle très important. La principale valeur du diagnostic de la maladie réside dans les méthodes de recherche objectives, de laboratoire et instrumentales.
La collecte de l'anamnèse et des données objectives permettent de connaître le moment de l'apparition des problèmes de santé, d'évaluer la taille et la densité du foie lors de la palpation, la présence "d'étoiles" vasculaires, l'œdème et l'ascite.
Le diagnostic est confirmé par les études suivantes:
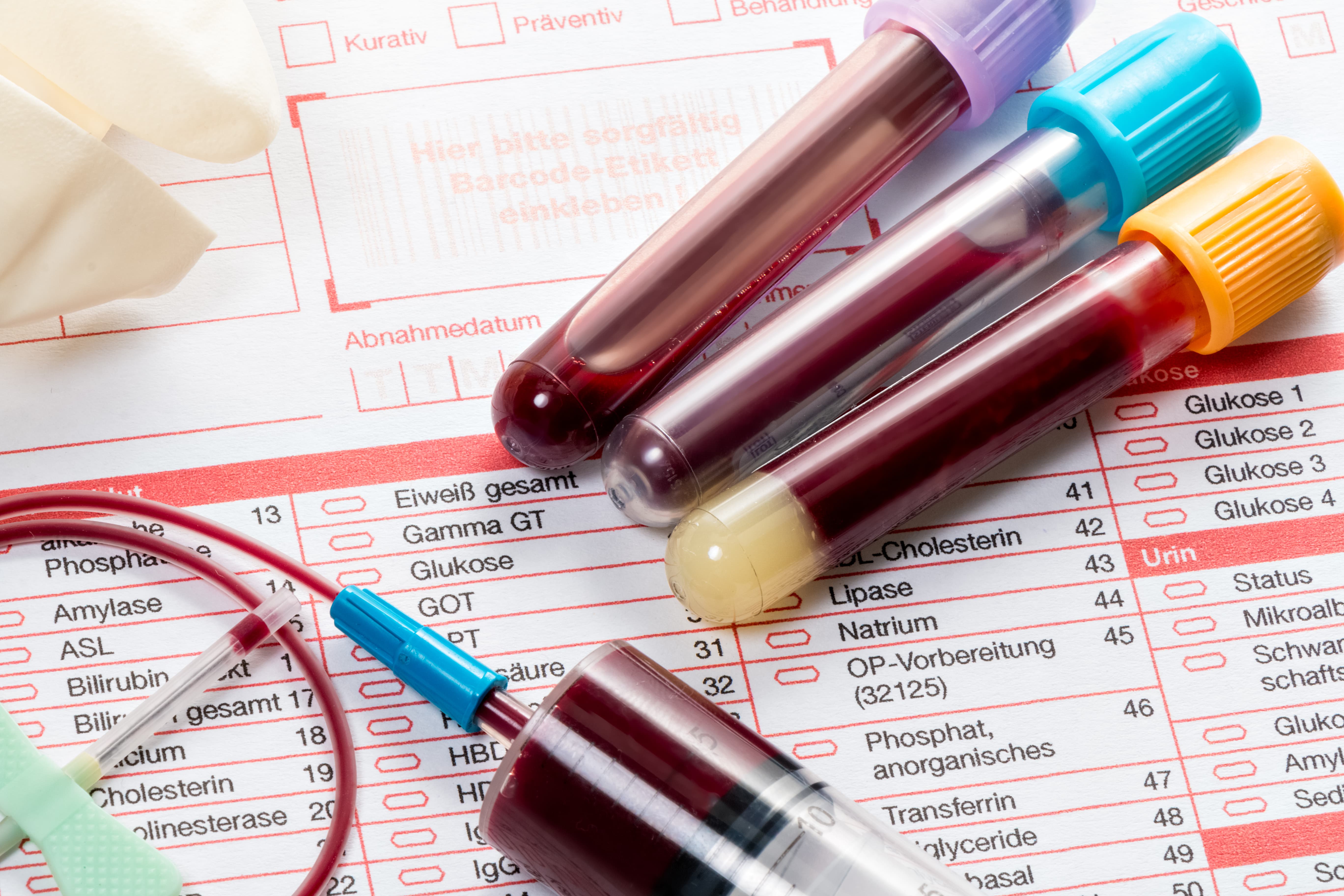
- sang pour une analyse générale;
- les matières fécales et l'urine pour une analyse générale;
- test sanguin biochimique;
- sang pour la prothrombine;
- Échographie du foie;
- dopplerométrie des vaisseaux du foie;
- biopsie du foie;
- IRM
Un examen complet, en particulier avec un diagnostic précoce de la maladie, déterminera le stade de la maladie et prescrira un bon traitement.
Traitement et prévention de la cirrhose
Il n’existe pas d’agents radicaux susceptibles d’empêcher la destruction anatomique de la structure cellulaire du foie. Le traitement du processus pathologique comprend un traitement symptomatique en fonction du stade de la maladie et de la gravité des manifestations cliniques.
Il est conçu pour ralentir le développement de la maladie et enrayer les symptômes négatifs.
Avec la cirrhose du foie d'étiologie virale, les médicaments suivants sont indiqués:
- Interféron alpha (uniquement pour les cirrhoses virales C et D en phase de compensation);
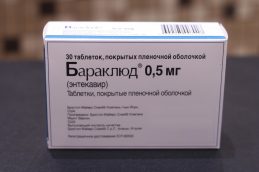
- Baraclude
- médicaments métaboliques;
- Acide ursodésoxycholique - s'il existe des contre-indications au traitement antiviral (l'UDCA donne un effet anti-inflammatoire et stabilisateur de la membrane positif).
De plus montré:
- traitement symptomatique pour arrêter l'intoxication du corps;
- limitation de l'activité physique;
- suivre un régime.
Les corrections dans la prescription de médicaments sont effectuées par le médecin, en fonction de la cause du développement de la cirrhose, ainsi que du stade de développement de la pathologie. L'application de toutes les recommandations d'un spécialiste améliorera le fonctionnement du foie et soulagera les symptômes d'intoxication.
Le développement d'une maladie aussi grave qui cause de graves problèmes de santé nécessite une attention particulière de la part des hommes et des femmes. Étant donné que les virus et l’intoxication alcoolique sont à l’origine du développement de la cirrhose, la prévention devrait viser à éliminer ces facteurs provoquants.
S'il existe une maladie hépatique chronique, son traitement en temps voulu et la surveillance médicale d'un spécialiste sont obligatoires.
Espérance de vie avec maladie
L'espérance de vie dans la cirrhose dépend de nombreux facteurs. La destruction du foie avec cette maladie étant irréversible, un diagnostic précoce et un traitement de haute qualité dans le respect d'un régime alimentaire strict peuvent ralentir le processus pendant longtemps. Dans le même temps, le pronostic à vie devient relativement favorable.
Le stade de développement de la maladie et les caractéristiques individuelles du corps du patient revêtent une grande importance. Chez les femmes, le processus négatif dû à l’alcoolisme chronique est plus malin que celui des hommes, ce qui donne un taux de mortalité plus élevé.
La gravité variable du processus implique l'espérance de vie suivante:
- phase d'indemnisation - plus de 7 ans;
- sous-compensation - environ 5 ans;
- décompensation - seuls 10 à 40% des patients survivent jusqu'à 3 ans.
Les patients meurent souvent des complications de la maladie. La conséquence la plus redoutable et donnant jusqu'à 40% de mortalité sont des saignements des veines dilatées de l'œsophage et du tractus gastro-intestinal.
Seulement 25% des patients atteints d'ascite vivent environ 3 ans. La plupart des patients meurent avant cette heure.Les patients atteints d'encéphalopathie hépatique vivent encore moins. Ils meurent dans l'année.
Dans tous les cas, le pronostic pour la vie avec la cirrhose est médiocre.
La prévention
Pour éviter le développement d'une pathologie hépatique progressive sévère, les règles de prévention suivantes doivent être observées:
- examens prophylactiques réguliers avec un examen par ultrasons de la cavité abdominale;
- restriction dans l'utilisation de boissons alcoolisées;
- traitement opportun et de haute qualité des maladies du foie et des voies biliaires;
- en présence d'hépatite virale, la conduite de traitements obligatoires avec confirmation par une analyse en laboratoire de la dynamique positive;
- observation dispensaire avec surveillance systématique du médecin sur l'état du foie;
- activité physique optimale;
- bonne alimentation équilibrée.
Le respect de ces règles de prévention simples aidera à prévenir le développement d’une maladie dont le pronostic est sombre.